Une efficacité annoncée au top niveau, une technologie innovante, une quasi absence d’effets secondaires. Comme un rayon de soleil au milieu de la tempête. Mais les experts craignent que les espoirs donnés par des résultats trop précoces des laboratoires ne soient peut-être déçus.
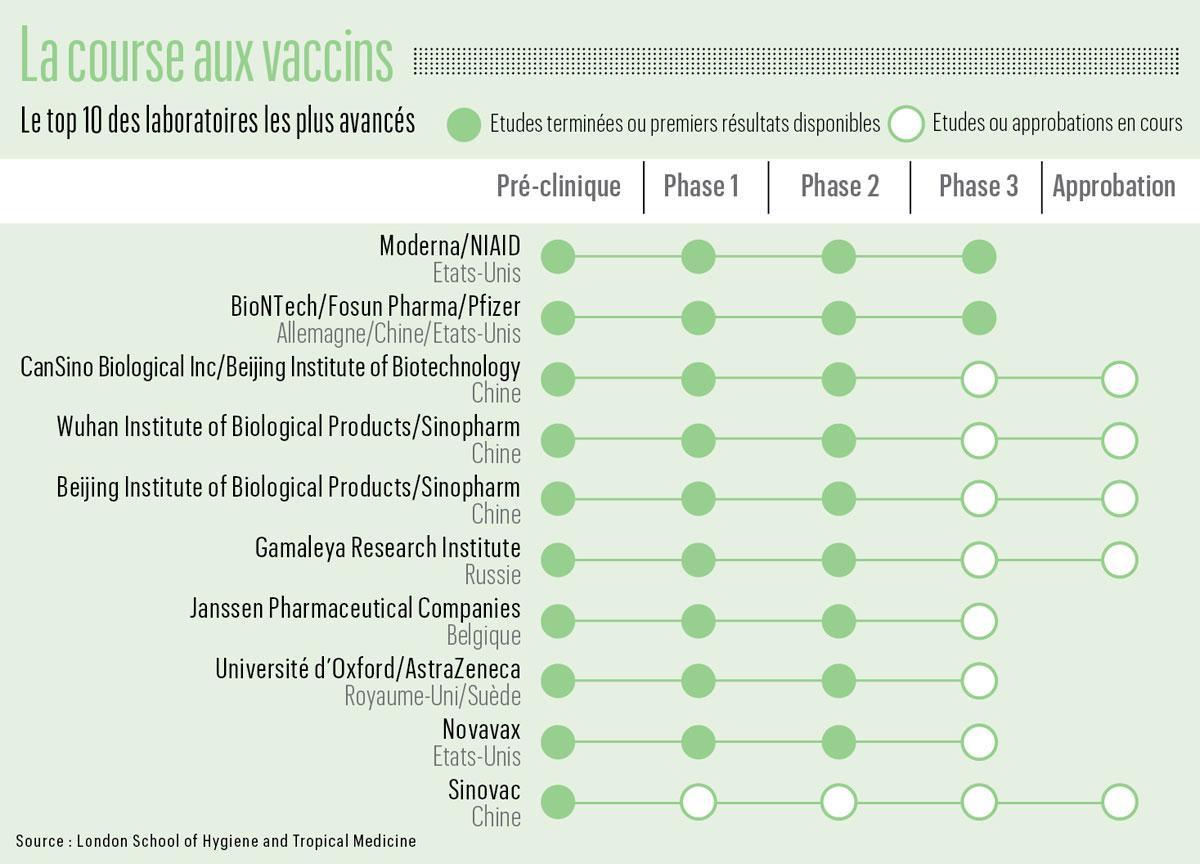
Si la pandémie du Covid-19 entrera dans l’histoire comme la première épidémie post-moderne ayant profité de la mondialisation des voyages et des moyens de production pour s’étendre aussi vite, elle marquera aussi par l’ampleur de la riposte. Plus de 200 candidats vaccins sont en cours d’élaboration. Le quart, 47 exactement, sont en test chez l’humain, ce qui signifie que les tests in vitro et in vivo chez l’animal étaient favorables et sûrs. Seuls 10 produits sont en phase 3, la dernière étape avant la commercialisation.
Lire aussi: Vaccin: la fin du cauchemar?
Les annonces de Pfizer-BioNTech, de Moderna et de Sanofi ne stoppent pas cette course. D’abord parce que cela ne suffira sans doute pas pour la planète. Ensuite parce qu’il n’est pas exclu que certains vaccins soient plus efficaces chez les personnes âgées. Parmi les 10, certains semblent plus aptes à finir la course dans le peloton de tête des vaccins qui pourraient aider l’Occident à parer la pandémie. C’est le cas du vaccin développé par Moderna Therapeutics avec la même technologie ARN ( lire l’encadré intitulé “Une technologie innovante, sans virus authentique”). Ses résultats sur 30.000 volontaires montrent une efficacité de 94,5%, soit davantage que le vaccin de Pfizer (90%).
Il n’est pas exclu que les agences du médicament européenne et américaine délivrent une autorisation d’urgence. “Dans des conditions normales, il faudrait sans doute encore attendre au moins deux ans avant de parler d’une mise sur le marché, estime le professeur Eric Muraille, infectiologue et maître de recherches FNRS à l’ULB. Mais dans les conditions actuelles, face au nombre de morts et à l’impact économique du confinement, il est vraisemblable que les gouvernements décideront de ne pas attendre la fin de l’étude de phase 3 (environ 26 mois) pour délivrer une autorisation.”
300 vaccins anti-Covid-19, toutes techniques confondues, sont actuellement en développement. Une quarantaine sont en phase d’essai clinique.
Parmi ces 10 candidats, quatre sont développés par des entreprises chinoises. Le vaccin russe Spoutnik, qui a annoncé ses résultats préliminaires deux jours après ceux de Pfizer, est testé sur 40.000 personnes. AstraZeneca et Johnson & Johnson (en partie belge) sont eux aussi très avancés. Celui de Johnson & Johnson possède l’avantage de ne nécessiter qu’une seule dose et de coûter 4 euros là où celui de Pfizer devrait avoisiner les 45 euros, à multiplier par deux. Cela risque, aussi, de compter à l’heure des choix gouvernementaux. En Belgique, nos ministres de la Santé se sont mis d’accord pour que la vaccination soit libre et gratuite pour tous les Belges. Le budget pourrait donc décupler si ce sont les vaccins les plus chers qui sont choisis.
Une technologie innovante, sans virus authentique
La technologie utilisée consiste à injecter de petits brins de code génétique encapsulés dans une minuscule enveloppe protectrice. Une technique rapide et entièrement synthétique. Cet ARN messager (l’équivalent de l’ADN mais avec un seul brin) va servir de “recette” pour permettre aux cellules de produire des protéines bien particulières. En l’occurrence, un antigène spécifique du coronavirus contre lequel le système immunitaire produira des anticorps. Cette méthode présente un avantage-clé dans la course à laquelle se livrent les fabricants depuis la découverte du virus le 9 janvier 2020: elle permet de produire des vaccins très rapidement, l’organisme des patients prenant en charge une partie du travail habituellement réalisé en laboratoire. Pour gagner du temps, Pfizer et BioNTech ont commencé à fabriquer le vaccin avant même de savoir s’il serait efficace. En l’occurrence, il s’agit des spicules du coronavirus, ces protéines en forme de champignon qui hérissent sa surface. Ces petites “pointes”, sans danger en elles-mêmes, sont alors présentées au système immunitaire pour entraîner les lymphocytes B à produire des anticorps adaptés, et les lymphocytes T à reconnaître le virus pour le neutraliser.
L’annonce de Pfizer et BioNTech signifie-t-elle vraiment la fin du cauchemar?
Cinq raisons d’y croire
1. 90% d’efficacité. Ce pourcentage est une donnée préliminaire extraite d’une étude de phase 3. Cette phase est celle qui concerne le plus grand nombre de “cobayes” humains et dont la réussite conditionne un enregistrement par les agences américaine ou européenne du médicament. Et donc une commercialisation. Les phases 1 et 2, sur un petit nombre de patients, vérifient respectivement que le produit n’est pas nocif et quel est le dosage nécessaire. Dans ce cas, il faut deux injections à trois semaines d’intervalle. La phase 3 a commencé le 27 juillet et la seconde piqûre a eu lieu trois semaines plus tard. D’après les résultats communiqués le 9 novembre, une personne exposée au virus ayant reçu ce vaccin a 90% de chances de plus de ne pas tomber malade qu’une personne non vaccinée. Un résultat inespéré.
2. Le grand nombre de “cobayes” impliqués. 43.538 participants pour une phase 3, c’est énorme, sans doute une première mondiale. Et très coûteux car l’état de santé de ces volontaires est suivi pas à pas en guettant une série impressionnante de paramètres à une fréquence élevée. Et l’étude doit durer 26 mois. Cela coûte donc des centaines de millions, mais c’est la rançon d’une étude qui doit garantir innocuité et efficacité pour tous les segments de la population, du vieillard en pleine santé au jeune adulte atteint par une comorbidité comme un diabète. Disposer d’un vaccin qui ne serait efficace que chez les sujets en bonne santé n’aurait pas grand intérêt puisque ce sont les populations les plus fragiles que l’on va vacciner en priorité.
3. La technique de vaccin par brin d’ARN affranchit de la lenteur de la production d’un vaccin. Les vaccins traditionnels, fabriqués avec des virus vivants tués ou atténués, doivent “pousser” dans d’immenses bio-réacteurs. Rien de tout cela ici: la technologie en elle-même consiste à injecter de petits brins de code génétique encapsulés dans une minuscule enveloppe protectrice. Une technique rapide et entièrement synthétique. Les deux fondateurs de BioNTech, Ugur Sahin et Ozlem Türeci, passionnés d’oncologie, ont d’abord développé des anticorps contre le cancer, avant de se tourner récemment vers un vaccin contre le cancer du sein. Un vaccin à… ARN, qui leur a servi de base.
4. Parmi les autres concurrents avancés, ce n’est pas le seul vaccin à ARN. Deux autres candidats vaccins sont également des vaccin à ARN, ceux de Moderna (USA) et de Curevac (Allemagne). Celui de Moderna se conserve à -20°C. “Ses résultats d’efficacité devraient être positifs, déclarait récemment Bruno Pitard, directeur de recherche au CNRS, dans le quotidien Le Monde. Mais dans la mesure où Moderna utilise des doses plus fortes d’ARN-messager, plus de lipides et d’adjuvants que Pfizer, il faudra veiller à la toxicité.” Si par hasard, le vaccin de Pfizer devait échouer, d’autres vaccins sont donc très avancés. Il ne faut pas disqualifier ceux utilisant un vecteur… viral. Comme le Spoutnik 5, qui utilise un adénovirus (rendu inoffensif) pour faire rentrer dans le corps le gène de la fameuse protéine “spyke” du Sars-CoV-2. Le système immunitaire apprend ainsi à la reconnaître. Le vecteur, lui, ne se réplique pas. Les vaccins candidats contre le Covid-19 actuellement en phase 3 d’essai clinique développés par Oxford-AstraZeneca, Janssen et CanSinoBio utilisent cette technique. L’originalité de l’approche russe consiste à utiliser deux vecteurs différents pour les deux injections.
5. Le vaccin est potentiellement stérilisant. Le fait que la technique ARN prépare le corps en amont à réagir vite au Sars-CoV-2 plaide pour que le vaccin soit non seulement une aide pour que l’infection soit moins aiguë, avec une diminution de la morbidité et de la mortalité, mais agisse aussi comme stérilisant, c’est-à-dire que l’infection ne se développe même pas. D’où moins de porteurs “non symptomatiques” qui s’ignorent et une épidémie qui ralentit. Pfizer, en tout cas, y croit dur comme fer. “La production a été lancée en parallèle avec les essais, sans certitude que le vaccin serait approuvé, a déclaré au Figaro David Lepoittevin, directeur de l’activité vaccins chez Pfizer France. Nous avons pris des décisions en connaissant les risques financiers. Quelque 2 milliards de dollars ont été investis.”
Cinq raisons de douter
1. Certes, le vaccin de Pfizer affiche 90% d’efficacité. Mais seuls neuf vaccinés ont contracté la maladie, le chiffre total des contaminés n’étant que 94 cas. 43.538 participants, c’est peu pour tirer des conclusions. “Ce ne sont que des résultats provisoires et ils peuvent évoluer”, souligne Bruno Pitard, du CNRS. Le protocole prévoit en effet de refaire des analyses une fois atteint le chiffre de 164 contaminations. Si le nombre de contaminations devait croître parmi les personnes vaccinées, cela conduirait évidemment à réduire l’efficacité du vaccin mais aussi à laisser supposer que l’immunité apportée par le produit reste de courte durée.
2. Moins 70 degrés, un challenge. Pour conserver son efficacité, basée sur de l’ARN très sensible à la température, le produit doit être maintenu à – 70 °C. Il faut donc inventer une chaîne de transport qui respecte cette température aux quatre coins du globe. Pfizer assure pouvoir y parvenir grâce à deux hubs logistiques en Europe et aux Etats-Unis, l’un situé dans le Michigan et l’autre en… Belgique, à Puurs, près d’Anvers. “Notre distribution repose sur un système à flux tendu qui permet d’expédier les flacons congelés jusqu’au point de vaccination”, détaille Pfizer. Le laboratoire a conçu un contenant thermique dédié permettant de transporter les vaccins et de les stocker pendant 15 jours. Moderna et Sanofi annoncent des niveaux de froid beaucoup plus compatibles avec de simples réfrigérateurs. A vérifier!
3. On n’a pas de recul sur la technique ARN. De toute évidence, cette approche semble efficace. Les scientifiques la qualifient volontiers “d’élégante”, disent que le concept est séduisant. Mais du concept à la preuve, il y a un pas. On ne connaît pas l’efficacité pour les personnes les plus vulnérables au Covid-19. Quant aux effets secondaires, le flou persiste. “Je suis furieux sur eux, ils risquent de gâcher cette innovation en divulguant des données incomplètes. Par ces temps de doute vaccinal, c’est plus qu’une erreur, c’est un crime”, s’énerve un virologue qui veut rester anonyme parce qu’ “en fait, on a tous envie d’y croire, pour les vies que cela risque de sauver”.

4. Quelle durée d’efficacité? C’est l’inconnue majeure qui risque de transformer un succès en capitulation en rase campagne. “Si cette durée est trop faible, seulement quelques mois, cela pourrait amener certains à des comportements à risque. Ils s’affranchiraient des gestes barrières alors qu’ils ne sont plus protégés. Si vous vaccinez des millions d’individus avec un vaccin peu efficace, vous dépensez une fortune et vous loupez votre objectif”, estime le professeur Eric Muraille.
5. Combien de personnes à vacciner? La réticence vaccinale étant évaluée entre 30 à 60% dans les pays occidentaux, arrivera-t-on à arrêter la pandémie si peu de gens acceptent de se laisser vacciner? Pour le professeur Michel Goldman, professeur d’immunologie (ULB), un tel vaccin a deux fonctions: “La première, c’est de protéger les plus faibles, de supprimer les formes les plus aiguës de la maladie, de manière à diminuer la mortalité et les séquelles du virus. La seconde, c’est d’arriver à une immunité collective, quand il y a tellement de gens qui ont des anticorps que le virus n’a plus assez de victimes pour s’installer. On estime qu’avec entre 50 et 70% de la population vaccinée, on atteint ce stade. Il faudra être très pédagogique et expliquer quel est l’enjeu de se faire vacciner”.
Beaucoup de questions ouvertes
Le vaccin de Pfizer sera peut-être le premier vaccin à ARN à conclure des essais en phase 3, mais bien d’autres vaccins sont sur les rangs. ” La phase 3 du vaccin de Pfizer est loin d’être terminée, précise le professeur Eric Muraille. Seuls neuf patients ont développé le Covid-19 dans le groupe vacciné alors que 84 l’ont développé dans le groupe ayant reçu le placebo. C’est très encourageant. Mais d’ordinaire, ce type d’étude prend au moins deux ans. L’étude de Pfizer est prévue pour 26 mois et nous n’en sommes qu’à six semaines. Ce sont donc des données très préliminaires et partielles. Une autre question essentielle reste sans réponse: quelle durée de protection le vaccin confère-t-il? ”
+200 : plus de 200 candidats vaccins sont en cours d’élaboration.
Cela veut-il dire que l’annonce de Pfizer est prématurée? “Un vaccin est un très gros investissement, ajoute-t-il. Cette annonce est un message aux investisseurs. Cela signifie que le projet va dans le bon sens. C’est aussi un message positif aux gouvernements qui ont déjà acheté le produit, comme l’Europe qui en a acquis 300 millions de doses “. Autre inconnue: ce vaccin sera-t-il stérilisant? ” S’il aide seulement à minimiser les symptômes, cela sauvera évidemment des vies, mais l’impact sera limité. S’il est stérilisant, cela signifie que les vaccinés ne développeront pas l’infection et ne seront donc pas contagieux, ce qui contribuerait de manière majeure à ralentir la pandémie.”
Malgré toutes ces inconnues, ce vaccin à ARN est une prouesse technique. “La rapidité de développement est impressionnante, précise Eric Muraille. Imaginez qu’il a fallu plusieurs années pour obtenir la séquence du génome du virus du sida. Ici, c’était fait en quelques semaines. Et moins d’un an plus tard, un vaccin basé sur un brin d’ARN du virus est déjà testé en phase 3. C’est une accélération spectaculaire, permise notamment par le séquençage à haut débit, une technique qui se répand dans tous les labos aujourd’hui. L’avantage des vaccins à ARN est d’être produit par synthèse, très vite et en grandes quantités. Mais il est fragile et demande d’être réfrigéré à – 70°C, ce qui nécessite d’importantes infrastructures. D’autres vaccins concurrents ne demandent d’être réfrigérés qu’à -20°C. C’est donc la course à l’échalote pour arriver le premier. Et la communication de Pfizer de la semaine dernière doit être comprise comme telle”.